
¿Qué es la conjuntivitis alérgica?
La conjuntivitis alérgica es una enfermedad inflamatoria de la superficie ocular que afecta aproximadamente al 25% de la población en general con singular impacto e incidencia en los aspectos económico y social. Puede presentarse sola o asociada a otras enfermedades alérgicas, fundamentalmente a la rinitis alérgica.
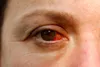
La conjuntivitis alérgica es una inflamación de la mucosa conjuntival que produce picor, eritema (ojos rojos), quemazón de ojos, molestias con la luz, aumento de lagrimeo (ojos llorosos) y sensación de arenillas al mover los párpados.
¿Cómo se puede detectar?
- Conjuntivitis alérgica. Es la fase de afectación ocular de la rinoconjuntivitis alérgica, principalmente aparece en la alergia al polen, pero puede ser en alergia a los ácaros del polvo doméstico o a epitelios de animales domésticos. A diferencia de otras conjuntivitis de origen alérgico (KCJV y KCJA) no produce lesiones residuales, por lo que es importante evitar la yatrogenia (hacer más daño con la medicación que con la propia enfermedad).
- Queratoconjuntivitis vernal. La queratoconjuntivitis vernal KCJV es una inflamación bilateral de la conjuntiva que se presenta más frecuentemente en los niños y adolescentes, suele dar más síntomas durante los meses de primavera-verano, aunque en algunos casos puede ser todo el año.
- Queratoconjuntivitis atópica. Los pacientes con dermatitis atópica (DA) pueden presentar lesiones en los párpados al igual que en el resto de la piel. La conjuntiva y córnea también se pueden ver afectadas. Estas lesiones oculares asociadas a la DA es lo que se denomina queratoconjuntivitis atópica KCJA.
- Conjuntivitis papilar gigante. La conjuntivitis papilar gigante CJPG es un tipo de conjuntivitis similar a la queratoconjuntivitis vernal, pero que aparece sólo en pacientes que usan lentes de contacto blandas. Aunque menos frecuentemente, también han sido descritas tras el uso de lentes de contacto duras e incluso prótesis oculares. Se desconoce su mecanismo de producción aunque se ha sugerido que puede ser producido por una respuesta alérgica o irritativa a depósitos (antígenos y/o irritantes) acumulados en las lentes, o bien a preservativos como el timerosal utilizado en algunas soluciones antisépticas para las lentes de contacto. El traumatismo crónico del párpado parece ser también un agente común precipitante.
- Dermatoconjuntivitis alérgica por contacto. Debido a que la piel del párpado es fina, resulta especialmente susceptible a la dermatitis de contacto (DC), tanto de origen alérgico como de origen irritativo. Cuando el agente etiológico afecta, además de la piel del párpado, la conjuntiva, se produce una dermatoconjuntivitis (DCJ).
¿Cuál es el mecanismo de la reacción alérgica?
El fenómeno de inflamación alérgica se caracteriza por una respuesta inmediata consecuencia de una liberación IgE- dependiente de mediadores de mastocitos y basófilos, seguida de una fase retardada y más prolongada, en la que ocurre una infiltración a expensas de eosinófilos y otras células.
En este proceso, existe una compleja interacción entre células residentes (mastocitos, células presentadoras de antígeno, células epiteliales, células endoteliales) y células reclutadas al foco (linfocitos T, monocitos, eosinófilos, basófilos, plaquetas). Unas y otras son fuentes de mediadores, citoquinas y quimiocinas que mantienen y amplifican la respuesta inflamatoria.
En estos complejos sistemas podemos diferenciar diversos estadios de la inflamación:
- Exposición alergénica y sensibilización, con la formación de células Th2 productoras de interleucinas (IL-4, IL-5, etc.)
- Aparición de células plasmáticas productoras de IgE, fijación de IgE a la superficie de células efectoras (mastocitos y basófilos) y aparición de interleucinas con acciones quimiotácticas del eosinófilo y citoquinas.
- Liberación de aminas preformadas del mastocito, productos de la rotura de la membrana celular con aparición de leucotrienos, prostagladinas, otros mediadores directos, quimocinas, citoquinas, neuropéptidos, productos intermediarios reactivos del nitrógeno y oxígeno, activación de eosinófilos con producción de enzimas líticos y la expresión de moléculas de adhesión.
- Aparición de síntomas característicos en las conjuntivitis, picor, equimosis, epífora, fotofobia, sensación de cuerpo extraño, etc.
¿Cuál es la causa que lo provoca?
Entre los factores alergénicos que pueden causar conjuntivitis alérgicas podemos destacar:
- Acaros del polvo doméstico: dermatophagoides, Lepidogliphus, Tyrophagus, etc.
- Pólenes, gramíneas, cupresus, pinus, platanus, betula, olea, parietaria, artemisa, etc.
- Hongos aerógenos, Asperguillus, Alternaria, etc.
- Epitelios de animales domésticos, gato, perro, caballo, hámsters conejos, cobayas, ratones.
- Otros de origen profesional como el látex, las harinas ,etc.
¿Cómo se puede detectar?
Lo primero que realizará un médico especialista es recoger una historia clínica que es el relato de los síntomas que padece el paciente, donde se obtienen los siguientes datos:
- Antecedentes personales y familiares de atopia (alergia familiar)
- Descripción de los síntomas, picor ocular, lacrimeo/epifora, fotofobia, edema ó inyección conjuntival, sensación de cuerpo extraño, fotofobia y la asociación a síntomas de otros órganos de alergia nasal (estornudos, picor nasal, hidrorrea, obstrucción nasal, presencia de olfato), bronquial (tos, expectoración, sibilantes o disnea) o cutánea (picor, lesiones de piel, etc.).
- También se recogerán datos de temporalidad de los síntomas, ¿es estacional o perenne?
- Las relaciones sospechosas, con aero-alergenos, con el trabajo/laboral, aficiones u otros.
- Características de la vivienda: rural o urbana, soleada o húmeda, ...
- Presencia o no de animales domésticos
En la exploración física se podrá observar la conjuntiva con eritema, lesiones de empedrado, lesiones de córnea secundarias, etc.
¿Cuáles son los estudios que se realizan?
Para confirmar los posibles agentes causantes de la conjuntivitis alérgicas se pueden realizar los siguientes estudios:
- Pruebas cutáneas ó pruebas de alergia. Son un intento de reproducir en la piel lo que se supone que ocurre en los órganos donde tienen lugar los síntomas de alergia. La piel contiene el mismo tipo de células especiales que las localizadas en las fosas nasales o el pulmón, y que están preparadas para reaccionar con los alérgenos. Para ello se probarán:
- Acaros del polvo doméstico: dermatophagoides, Lepidogliphus, Tyrophagus, etc.
- Pólenes, gramíneas, cupresus, pinus, platanus, betula, olea, parietaria, artemisa, etc.
- Hongos aerógenos, Asperguillus, Alternaria, etc..
- Epitelios de animales domésticos, gato, perro, caballo, hámsters conejos, cobayas, ratones
- Otros de origen profesional como el látex, las harinas ,etc.
- Técnica del Prick test para las pruebas de alergia. Consiste en realizar una pequeña punción con una lanceta, a través de una gota de alérgeno (extracto comercializado) depositada sobre la piel. Suele practicarse en la superficie interna del antebrazo. Se realizan pruebas para varios alergenos a la vez. La piel se marca con un bolígrafo o rotulador para identificar el lugar de cada prueba.
Para evitar el error de un falso negativo o un falso positivo se realizan otras dos pruebas cutáneas "control" con histamina y suero fisiológico. Una piel poco reactiva manifestará una leve reacción a la histamina (lo cual ocurre también si el paciente está en tratamiento con antihistamínicos, por lo que deberá dejar de tomarlos al menos una semana antes de la realización de la prueba) y por lo tanto los resultados serán poco representativos. Si el suero fisiológico provoca una reacción visible, nos encontraremos, ante una piel con, dermografismo, especial reactividad cutánea (se aprecia en la piel el dibujo que realicemos con un objeto romo). En ambos casos los resultados de las pruebas tendrán escaso valor diagnóstico.
Una vez que una pequeña cantidad de alérgeno ha penetrado en el interior de la piel, en el lugar de la prueba se desencadenará la reacción de las células sensibilizadas, liberándose determinadas sustancias químicas que darán lugar a la formación de un habón sobreelevado, rodeado de un área de enrojecimiento y que pica.
A los quince minutos se realizan las lecturas de las pruebas, midiendo el tamaño del habón.
Es una prueba indolora y bastante segura.
- Determinación de IgE total y de IgE específica. Es una técnica que se realiza mediante la extracción de suero y en el laboratorio. Lo que se mide es el nivel de IgE específica contra los alergenos sospechosos de causar los síntomas. Se realiza además de o en vez de las pruebas cutáneas cuando se trata de niños pequeños, o por que se deben de probar demasiados alergenos, o hay dudas de la etiología, o por que no se pueden realizar las pruebas cutáneas (eccema, miedo a las pruebas, etc..), o solamente para confirmar el diagnóstico.
- Prueba de provocación conjuntival. Se realiza para confirmar el diagnóstico de la causa de la alergia , para ello se aplica el alérgeno sospechoso en una de las conjuntivas y se compara con la otra en cuanto a la posible aparición de síntomas de alergia. Los síntomas que deben aparecer son:
- Picor de ojo
- enrojecimiento de conjuntiva (+ que 50% de área)
- Prueba del parche. Se realiza en el diagnóstico de la Dermatoconjuntivitis alérgica por contacto.
Es una prueba específica que se aplica para identificar las sustancias que ocasionan un las dermatitis alérgicas. Se aplican en la espalda, colocando pequeños discos impregnados con un pequeña cantidad de la sustancia o sustancias a evaluar. Se disponen en filas y una vez colocadas se cubren con un esparadrapo. Los parches se mantienen durante 48 horas, debiendo el paciente seguir una serie de normas para evitar que se alteren los resultados: No mojarse la espalda; evitar el calor y la sudación, no rascarse la zona; no exponer la zona la luz.
A las 48 horas, se marca la piel en primer lugar, se retiran los parches y se realiza la primera lectura. A las 72-96 horas se repite la lectura.
Se realizan mediante grupos y en general se comienza con un panel de 29 alérgenos que corresponden al estandar europeo. Entran en este panel los alérgenos más frecuentemente causales de alergia de contacto. Además y dependiendo del tipo de sospecha existen paneles por diversas profesiones o por grupos de contactantes (cosméticos, metales, etc.).





Dr. Ignacio Antépara Ercoreca
Especialista en Alergología por la Universidad de Navarra y licenciado en Medicina y Cirugía por la Universidad del País Vasco.
Autor original